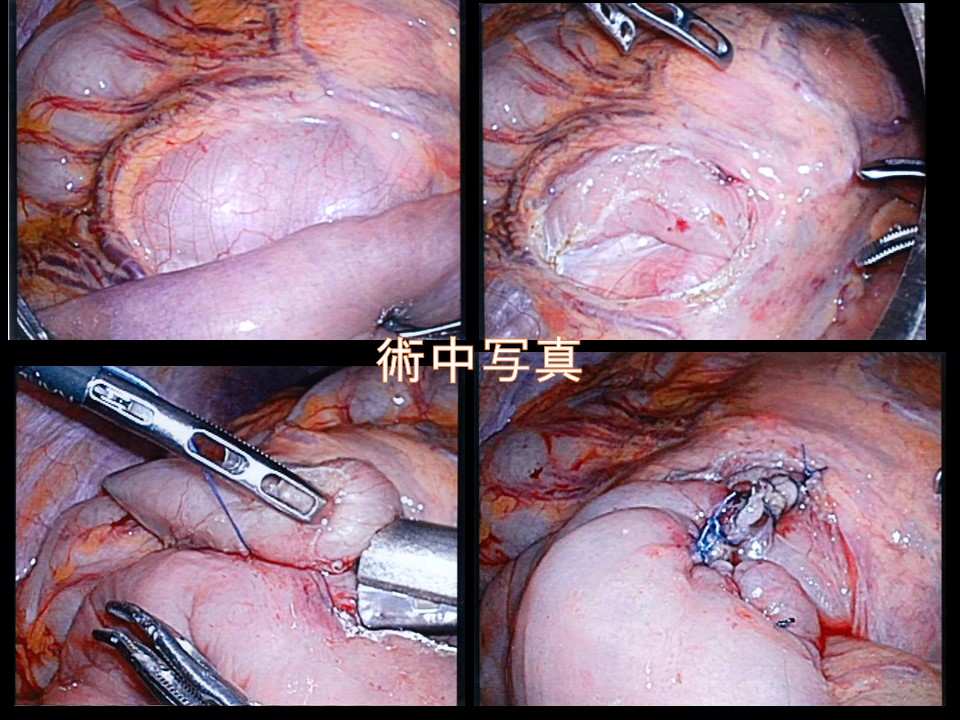
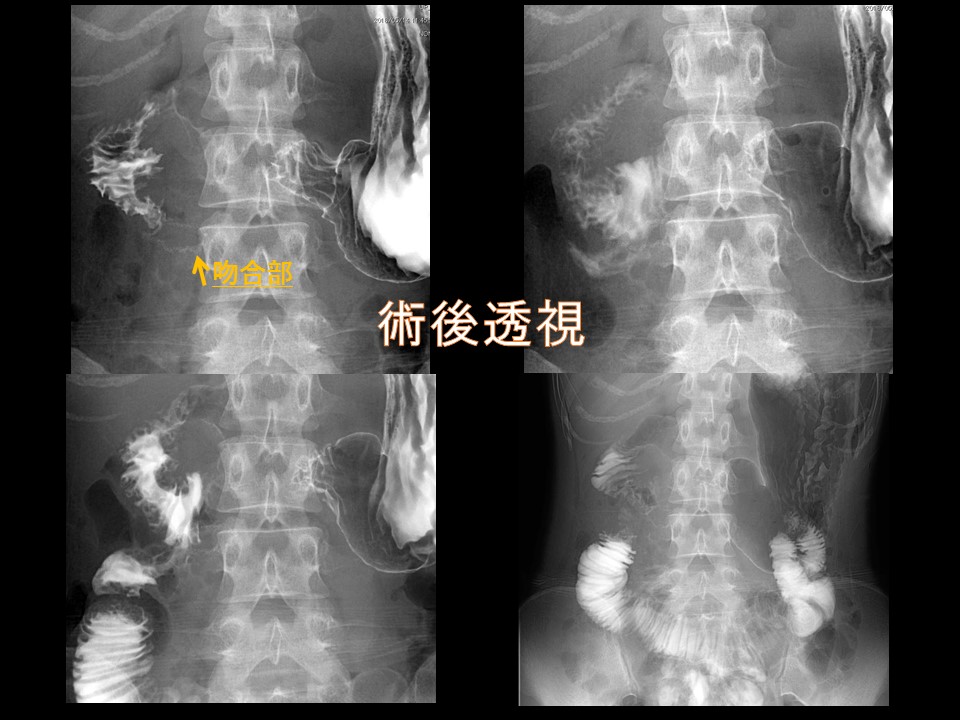
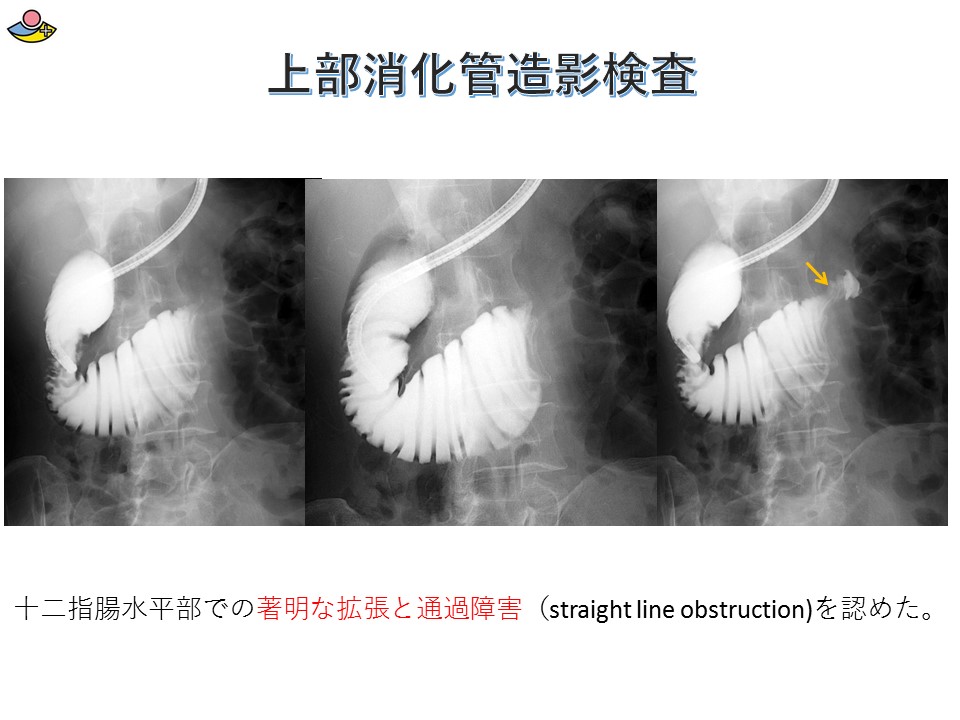
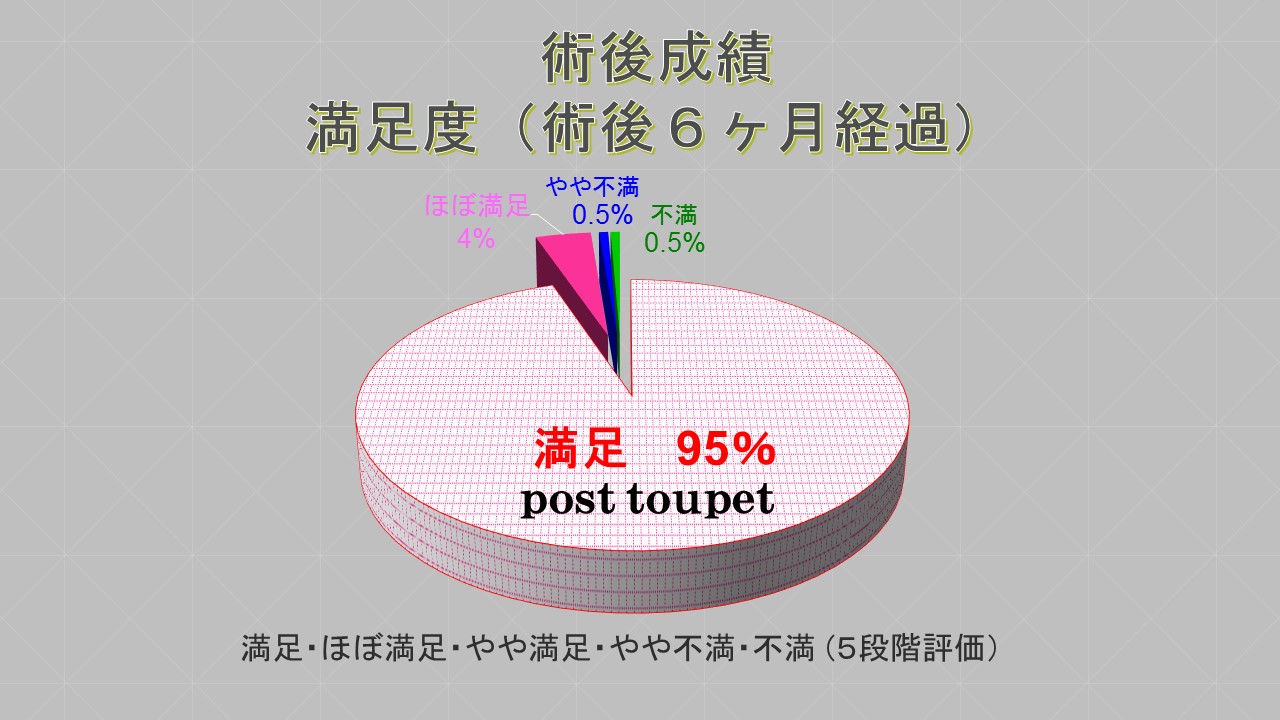
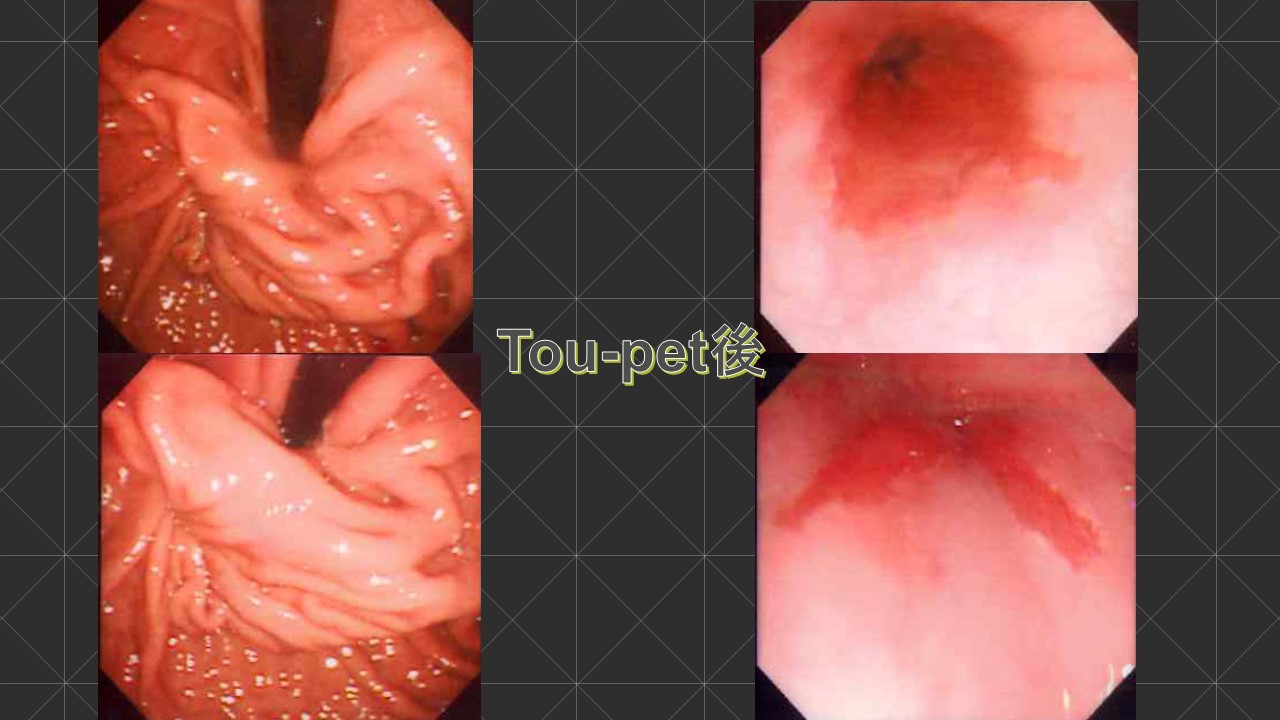
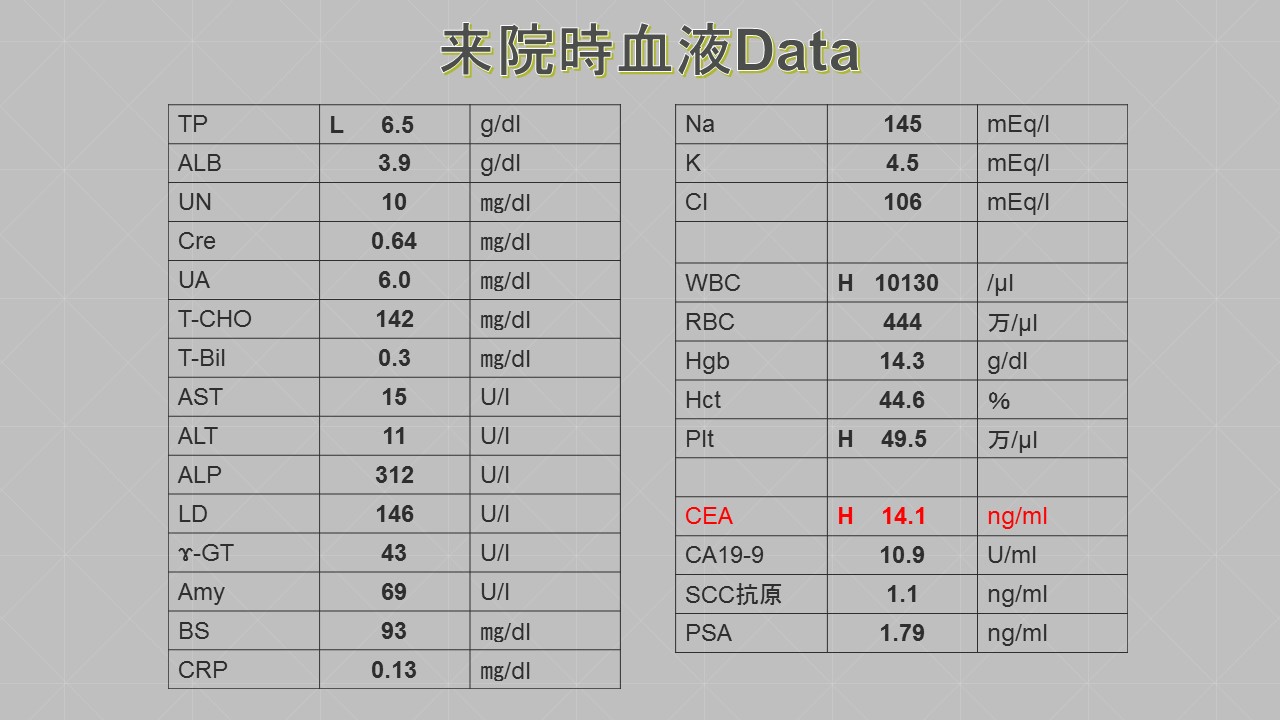
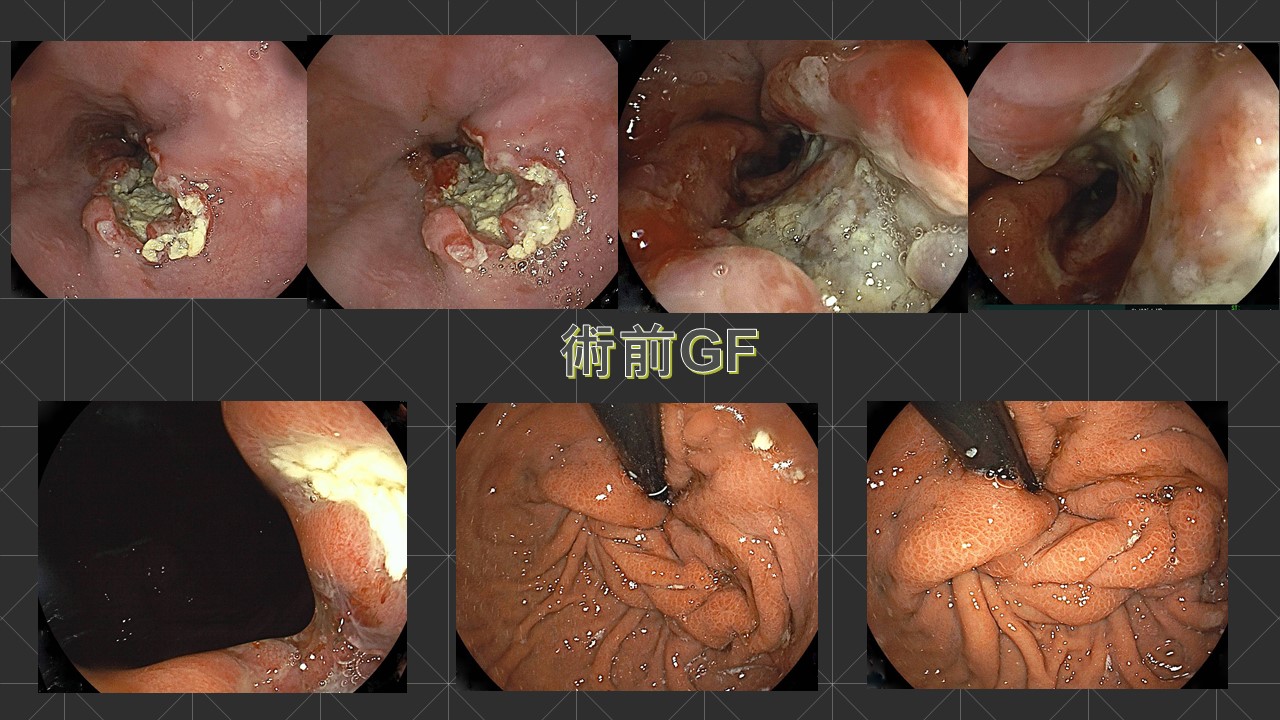
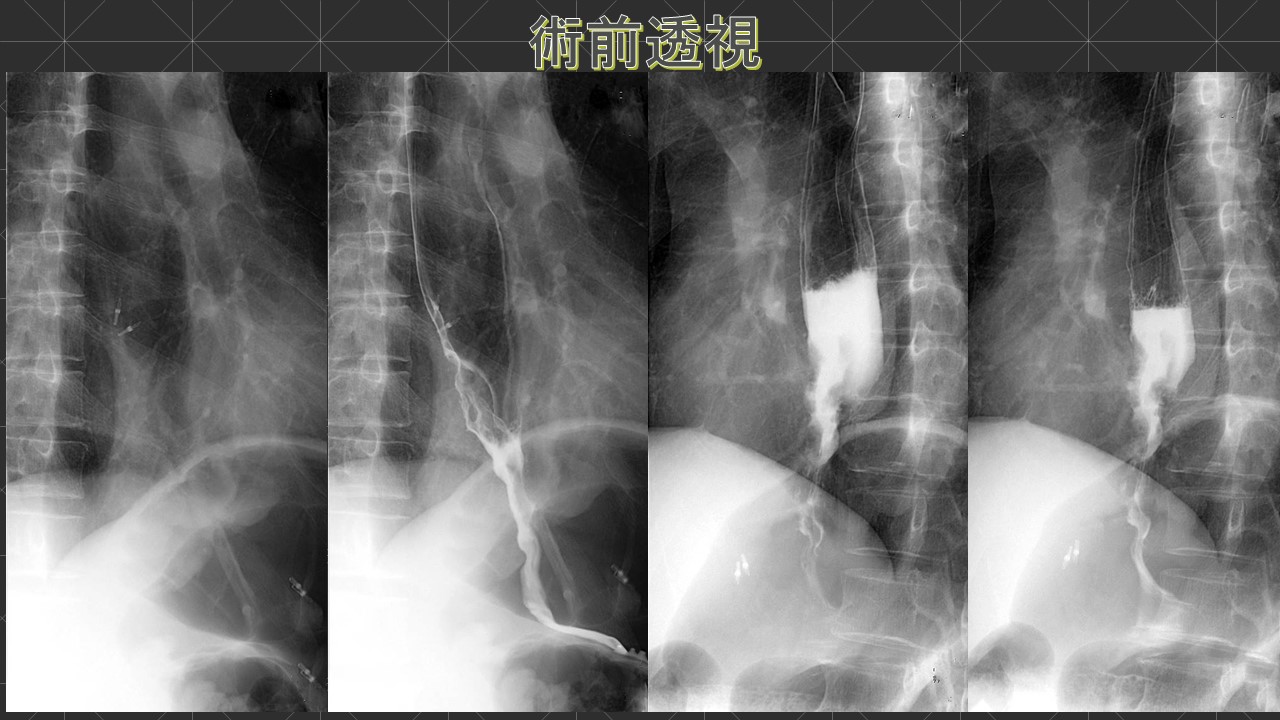
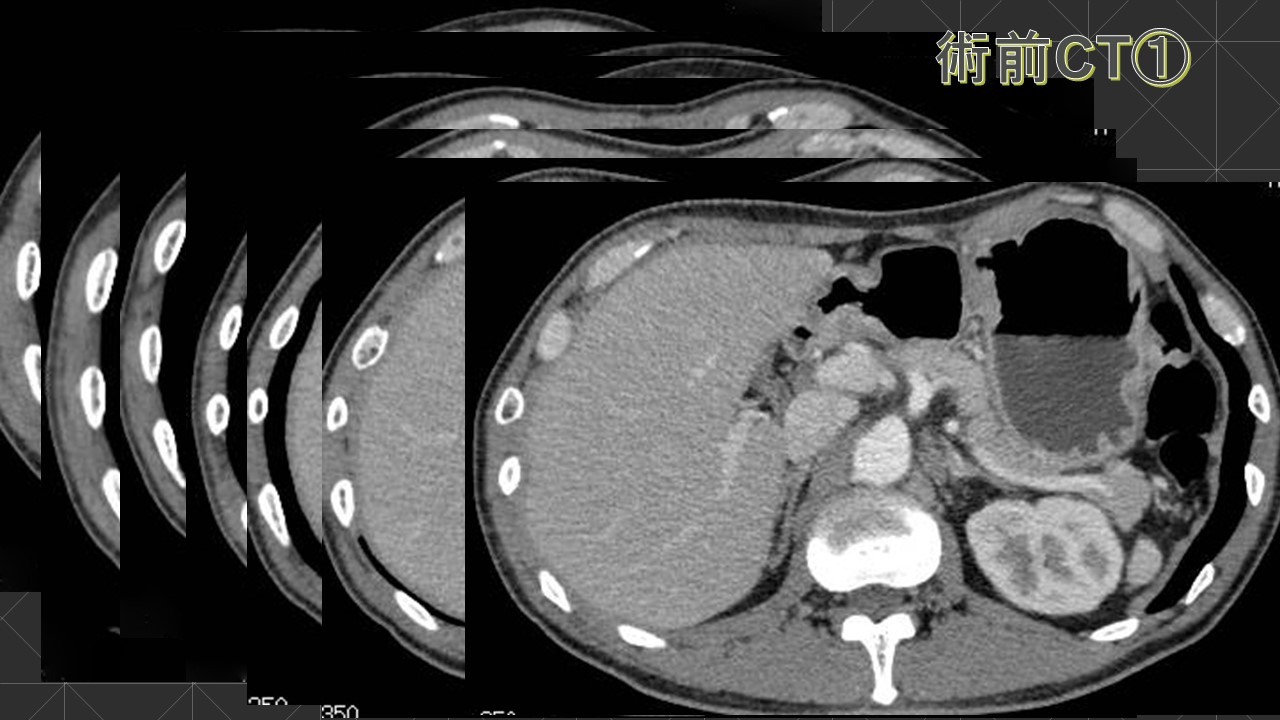
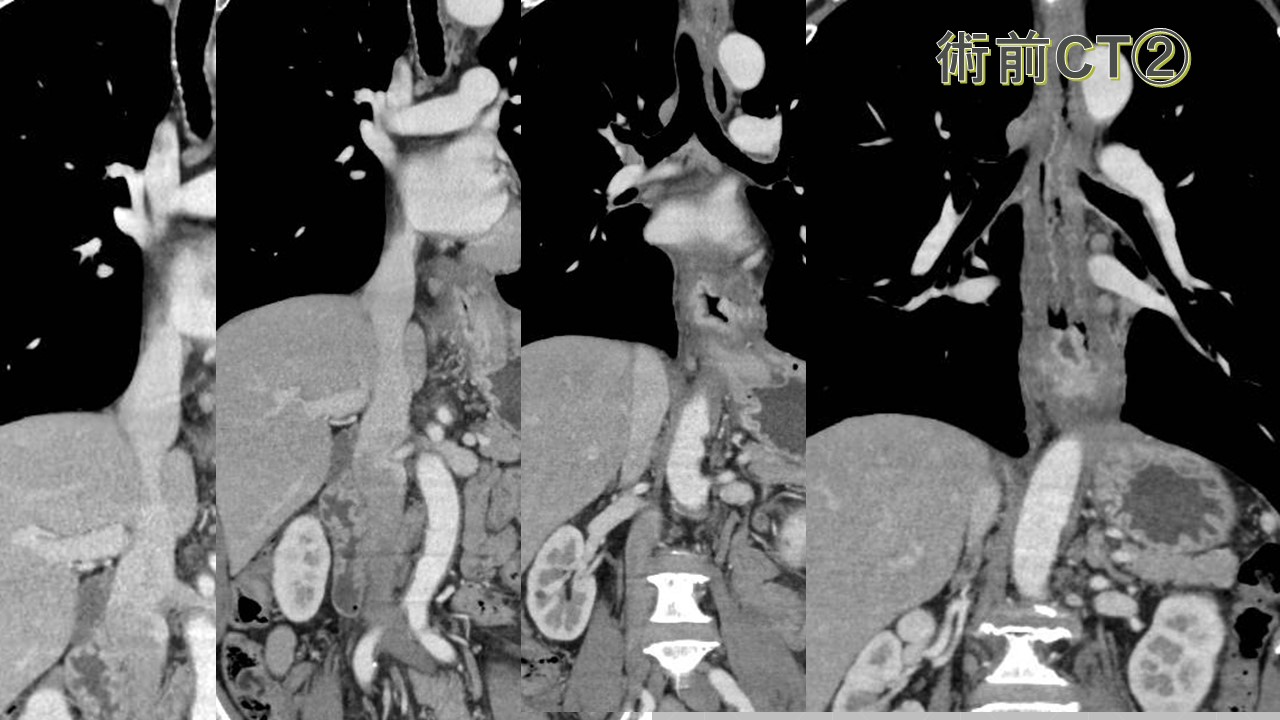
当院に甲状腺専門医(日本甲状腺外科学会専門医)である鈴木明彦医師が勤務され、はや3年が経ちました。多数の甲状腺癌や副甲状腺腫、二次性副甲状腺機能亢進症(透析中の副甲状腺過形成)の手術治療やバセドウ病、橋本病に代表される機能異常の患者様を多数診察、治療するに至りました。鈴木医師の外科手術手技は非常に高度で成熟したものであり、適切で合併症はほとんどありません。また、外科チーム(幕内院長、上道医師、室伏医師、難波医師)の甲状腺班長として我々に指導しております。この度、甲状腺疾患について鈴木医師の監修のもと、まとめたので御紹介致します。なお、甲状腺が気になる方は当院外科チームに受診してください。
1.甲状腺って何?『のどぼとけ』のすぐ下にある10~20gの小さな臓器です。
小児では、成長等に係るホルモン(T3、T4)を分泌します。成人では、体の基礎代謝や体重を調節する役割を持っています。したがって体重の変化、体温、脈拍、活気度、疲労感の大きな影響を与えます。
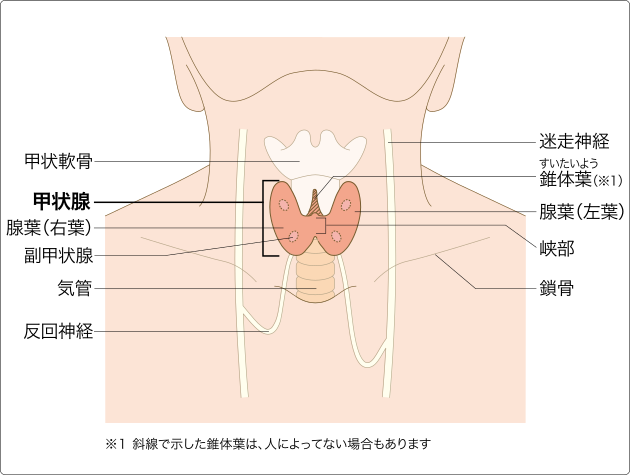
引用)国立がんセンターがん情報サービスより
2.甲状腺疾患は、aホルモン異常 b腫れるもの c腫瘤(しこり)をつくるものがあります。
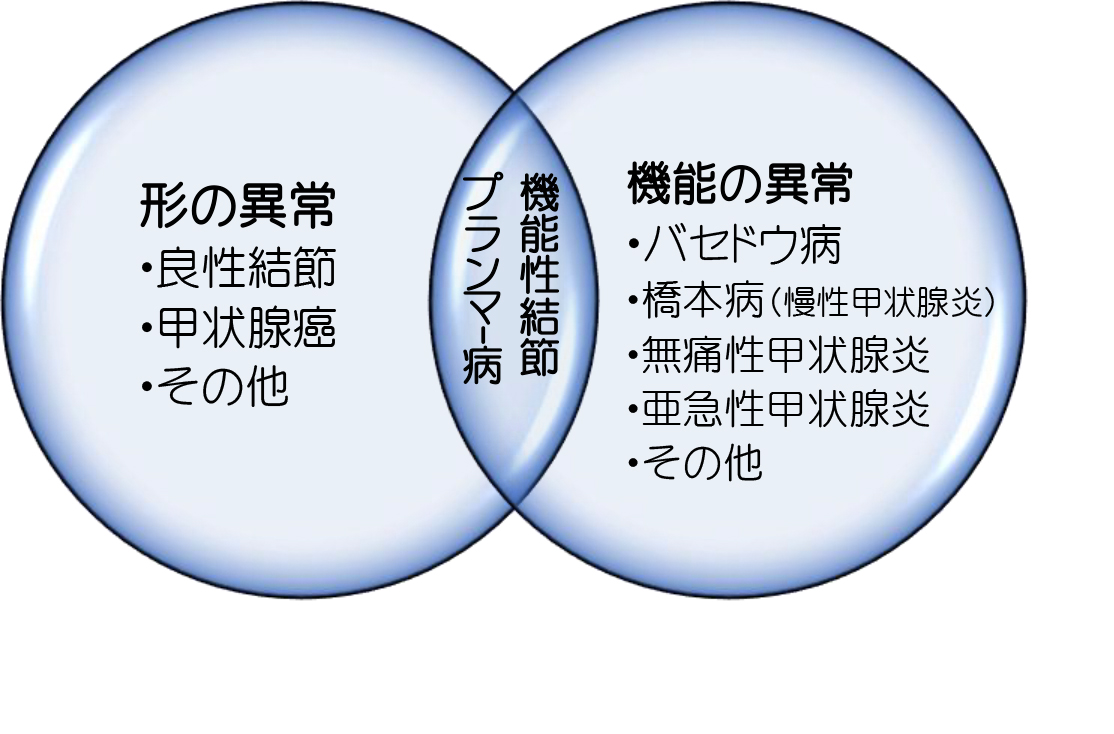
A.「甲状腺のホルモン異常・・・・」 甲状腺のホルモンが多かったり、不足したり、充分調節できないものがあります。
1. 甲状腺機能亢進症 「バセドウ病、プランマー病(機能性結節)、亜急性甲状腺炎、無痛性甲状腺炎など」甲状腺ホルモンが多すぎると、全身の代謝が過度に高まり、発汗、動悸、指先の震え、体重減少、暑がり、イライラ等の症状が出ることがあります。
2. 甲状腺機能低下症 「橋本病、慢性甲状腺炎、先天性疾患など」甲状腺ホルモンが不足すると全身の代謝が低下し、寒がり、疲れやすい、無気力、体重増加、便秘、眠気、浮腫、便秘等の症状が出ることがあります。また、コレステロールが上昇することがあります。
3.甲状腺機能調節障害 甲状腺ホルモンが急に出たり出なくなったりする状態で、時に汗が出たりなど機能亢進状態様になったり、低下様の状態になったりすることがあります。「橋本病など」
B.「甲状腺が腫れるもの」 甲状腺に異常がおきると、甲状腺が腫れることがあります。これを『甲状腺腫』といいます。
1.単純性びまん性甲状腺腫: 甲状腺が全体的に腫れているだけの状態で、甲状腺機能に異常はみられません。しかし、思春期に多く見られ将来的に甲状腺機能異常が生じることがあり、定期的検査、経過を診る必要があります。治療は美容上、以外には特にありません。
2.バセドウ症: 甲状腺ホルモンが過剰に作られる状態である甲状腺機能亢進症を起こす代表的な病気です。女性に多く女性4~5人に男性1人程度、20~50歳台が多く、症状は比較的よく食べるけど痩せる、暑がり、ドキドキなど代謝が活発になります。(基礎代謝が上がり、じっとしていても走っているような状態)→甲状腺機能亢進症
3.橋本病: 慢性の甲状腺の炎症性の病気で『慢性甲状腺炎』とも言われます。男女比は1対20~30で30~40歳代以上の女性がほとんどです。病気が進行すると、20%程度の人が甲状腺の働きに弱くなります。残りの80%は予備群です。→甲状腺機能低下症(甲状腺機能異常にて時に亢進することあり)
4.無痛性甲状腺炎: 橋本病で抗体が濾胞にできるタイプです。圧痛や疼痛を認めない例。甲状腺ホルモンが血液に漏れ出し甲状腺機能亢進症となり、動悸、息切れ、多汗、体重減少、手指の震えなどの中毒症状がみられる。「破壊性甲状腺炎」とも言われる。回復期には反動で一過性に甲状腺機能が低下することがあります。また、熱が出ることもあります。時に動悸などのバセドウ病に似た病状が出ますが、2~3ヵ月で治ることが多い。しかし、再発もあります。→甲状腺機能調節障害
5.亜急性甲状腺炎: 甲状腺は腫れて耳や胸まで痛くなります。風邪のような症状に続いて起こることが多く、ウィルスが関与していると言われています。CRP(炎症反応)、血中FT4上昇、TSH低値、TRAb(-)、TgAb(+)、TPOAb(+)と一時的に甲状腺機能亢進状態となるが数ヵ月で治ることが多い。→甲状腺機能調節障害
C.「甲状腺の腫瘤(しこり)をつくるもの」
良性腫瘍
1).腺腫様甲状腺腫 甲状腺の細胞が増殖(過形成といいます)して、しこり状になるものです。しこりが1~2ヶの少数の場合は腺腫様結節と呼ぶこともあります。この病変は、良性ですが、濾胞腺腫と鑑別することは難しく経過をしっかり診ることが大切です。30~50歳代がピーク、男女比1:10、16~50%の人に潜在性に存在する「潜んでいる」と言われています。
2).濾胞腺腫 男女比は1:4程度、どの年齢層にもみられるが、40~50歳代が多く、放射線とヨード不足が関与していると言われています。線維性被膜に包まれ浸潤、転移のない良性腫瘍ですが、臨床的に転移が確認されれば濾胞癌と診断されます。大きくなるほど悪性化の頻度は高く、40㎜を越える場合や内部に硬いところができて「濾胞癌」となるため、経過観察が必要です。
3).甲状腺嚢胞(液体が溜まる) 真性嚢胞といって内部に液体が溜まるものですが、比較的少なく1)や2)の内部で変性や出血が起きて水風船の様に膨らんできた続発性がほとんどです。大きな場合は、針を刺して小さくする場合や液を調べる場合がありますが、一般に良性です。しかし、嚢胞内に充実性の腫瘍が存在して乳頭腫などの悪性が存在していることがあります。
4).好酸性細胞型濾胞腺腫 好酸球が占められている濾胞腺腫で濾胞腺腫の10~15%を占めます。好酸球型乳頭癌とは、病理学的に鑑別されます。
5).異型腺腫 強い構造異型及び核異型を呈する濾胞腺腫です。しかし、被膜浸潤及び脈管浸潤がみられない限り、良性腫瘍の範疇として扱われます。したがって、被膜浸潤のない濾胞癌(非浸潤性濾胞癌)が含まれている可能性があります。
6).脂肪腺腫(腺脂肪腫) 成熟脂肪腫と甲状腺濾胞からなる濾胞腺腫です。
7).機能性結節(プランマー病) バセドウ病の様で甲状腺機能亢進症を起こす(中毒性単結節性甲状腺腫)しこりです。日本人には、稀といわれています。手術治療が必要です。
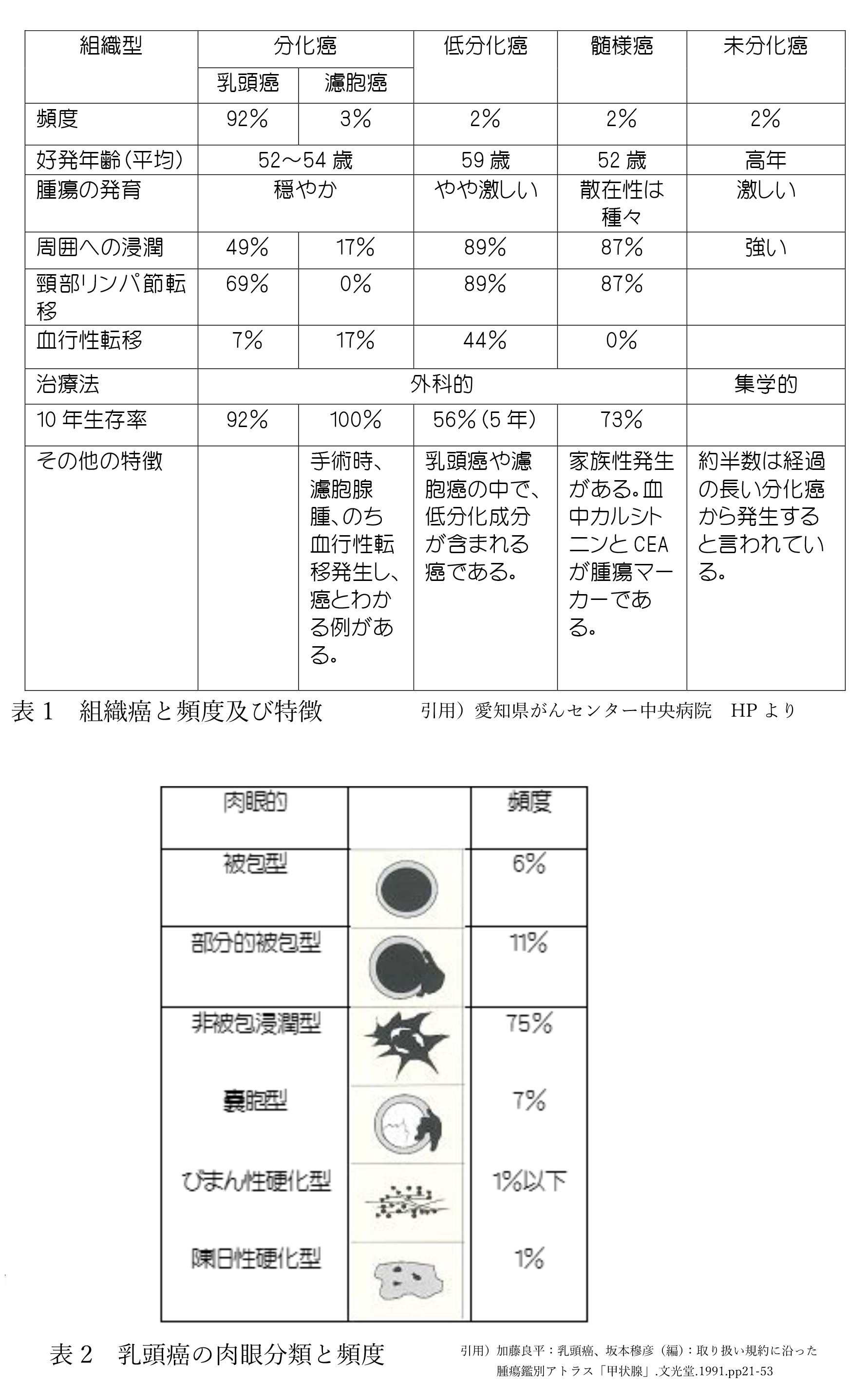
悪性腫瘍 (表1)
1).乳頭癌(高分化:たちが良いもの) 乳頭癌は甲状腺癌の中で最も多く90%以上がこの癌です。男女比は1:5と女性30~50歳代に多く発生します。性質はリンパ行性で、リンパ節転移が多く見られますが、進行はゆっくりで予後(治療後の経過)は良いとされています。しかし、一部に再発を繰り返したり、悪性度の高い未分化癌に変わったりすることがあります。また、高齢で発症するほど悪性度が高いとされています。肉眼型は表1の如くで、非被包浸潤型が多く、87%が3㎝以下の病変で発見されています。砂状小体といって微細な石灰化が50%程度にみられる特徴があります。
2).濾胞癌(高分化:たちが良いもの) 濾胞癌は2番目に多い(約5%)ものです。良性の濾胞腺腫との鑑別が難しいことがあり、過形性結節から濾胞腺腫、そして濾胞癌に進展していくと考えられています。多くは、被膜に囲まれた類円形結節で2~4㎝大で発見されます。一般に家族性ではなく、ヨード不足と放射線被爆も原因とされていますが、乳頭癌ほど高くないと言われています。乳頭癌に比べてリンパ節への転移は少ないが、血液の流れに乗って肺、骨など遠くの臓器に転移(血行性転移)しやすい傾向があります。しかし、転移のないものは一般に予後は良好です。
3).低分化癌 低分化癌は、甲状腺癌の中で1%未満と稀です。高分化癌と未分化癌の中間的な特徴を示します。高分化癌に比べると遠くの臓器へ転移しやすい性質があります。高分化癌と共存する場合や、低分化癌が未分化癌に進行する場合もあります。
4).髄様癌 髄様癌は、傍濾胞細胞(甲状腺の中のカルシトニンを分泌する細胞)が癌化したもので、甲状腺癌の中の約1~2%です。乳頭癌や濾胞癌よりも症状の進行が速く、リンパ節、肺、肝臓への転移を起こしやすい性質があります。遺伝性(家族性)の場合もあるため、家族も含めて検査が行われることがあります。
5).未分化癌 未分化癌は、甲状腺癌の中の約1~2%です。進行が早く、甲状腺周囲の臓器(反回神経、気管、食道など)への浸潤や遠くの臓器(肺、骨など)への転移を起こしやすい悪性度の高い癌です。
6).悪性リンパ腫 甲状腺にできる悪性リンパ腫は、甲状腺癌の中の約1~5%です。慢性甲状腺炎(橋本病)を背景としている場合が多いとされています。甲状腺全体が急速に腫れたり、嗄声や呼吸困難が起こったりすることがあります。悪性リンパ腫の種類としては、MALTリンパ腫や、びまん性大細胞型B細胞リンパ腫などがみられます。
3.診断について
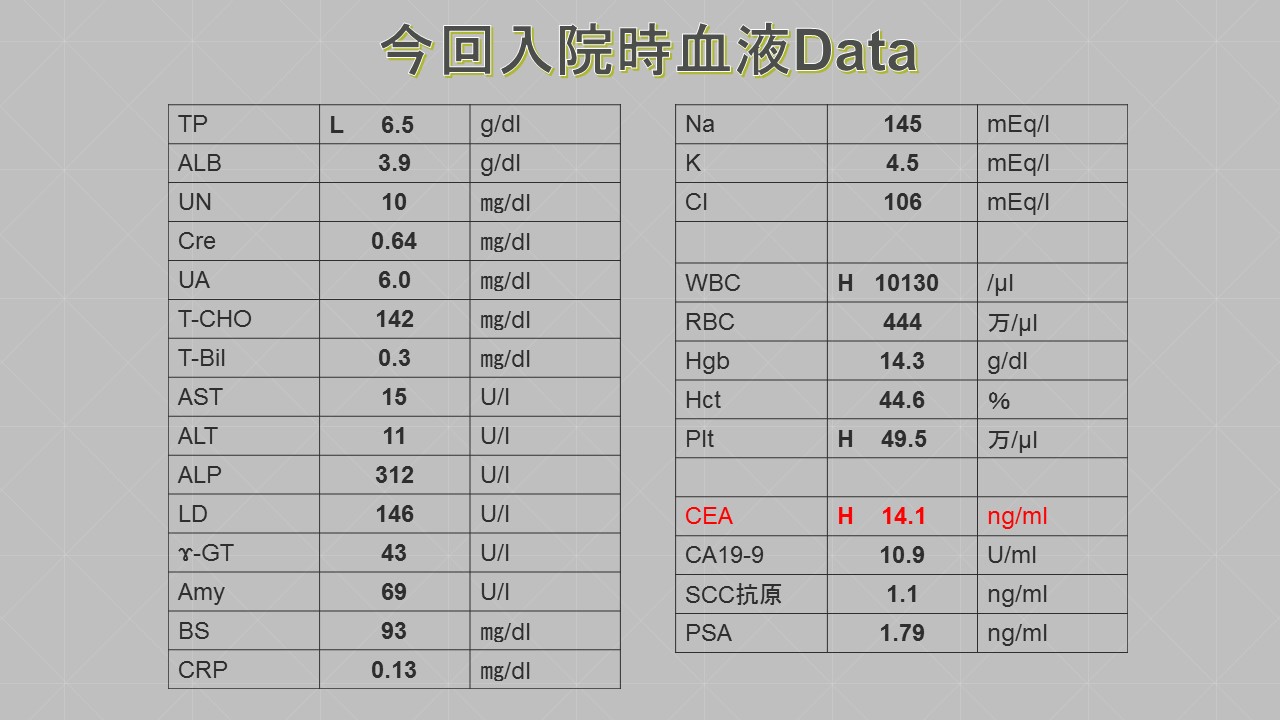
1).甲状腺機能障害に対して:〔血液検査、心電図、心エコー、アイソトープ等〕 動悸、体重減少・増加、眼球突出、汗かき、暑がり、寒がり、カッとなる、浮腫み、脱毛、活気がない、コレステロールが上昇する等、更年期障害様の症状がみられる場合は、血液検査で甲状腺ホルモン(FT3,FT4)、脳下垂体より分泌される甲状腺刺激ホルモン(TSH)、甲状腺自己抗体(TgAb、TPOAb、TRAb)、炎症反応(CRP)を測定することで甲状腺の機能異常の病気を見つけることができます。
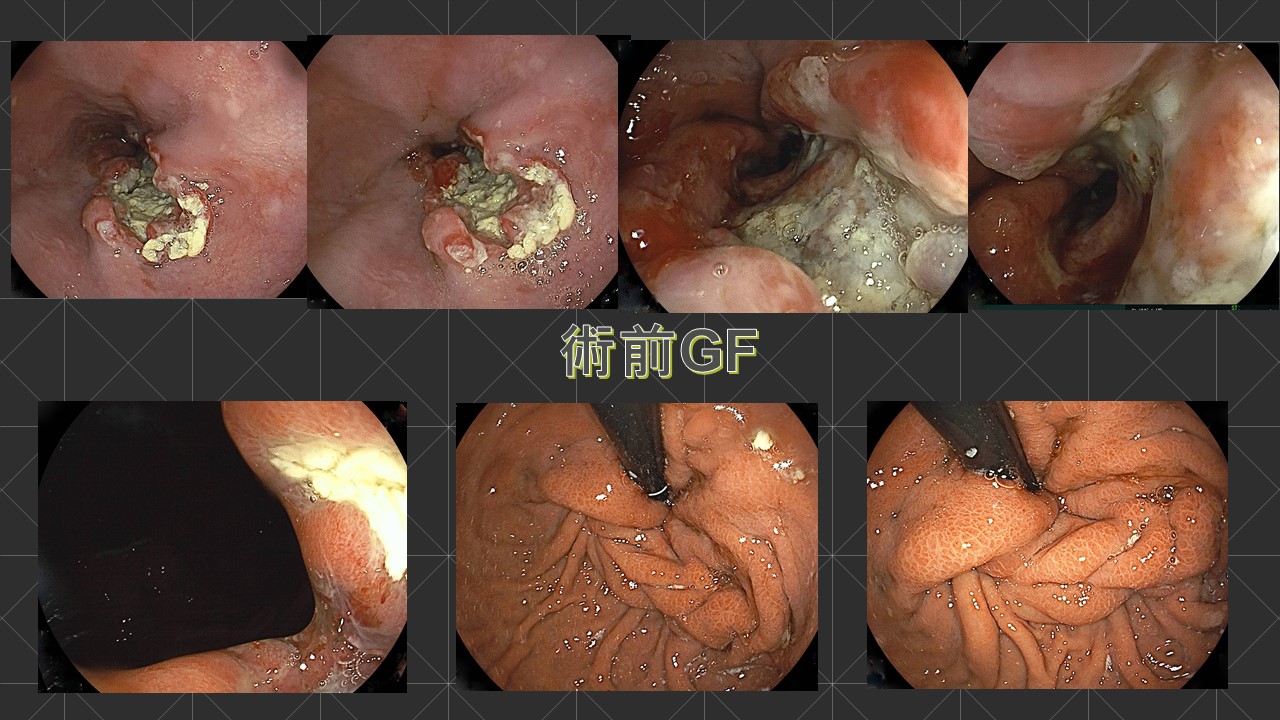
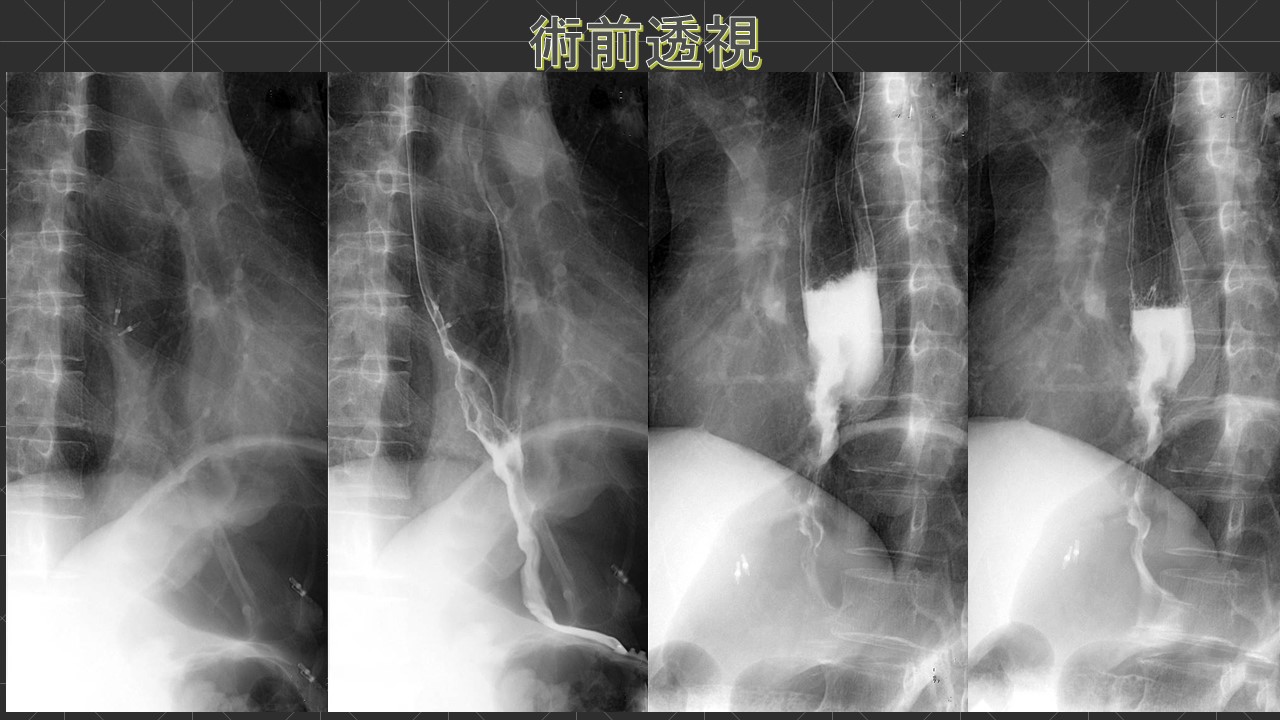
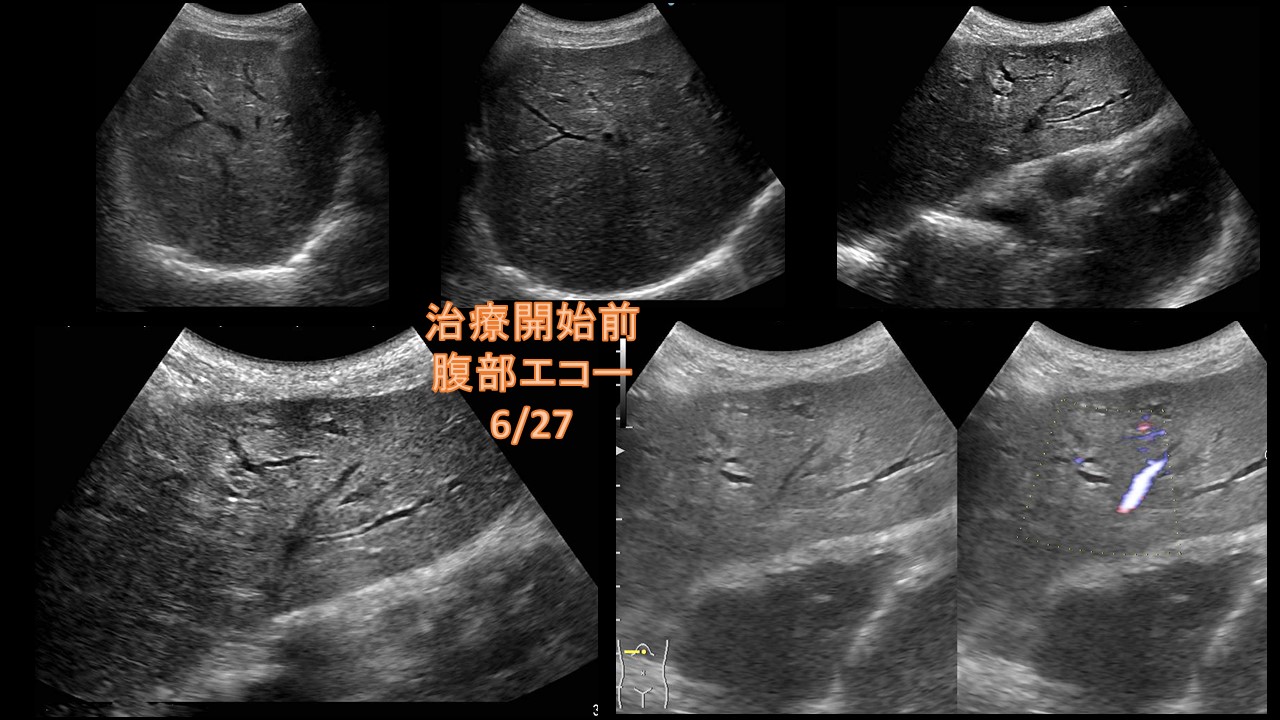
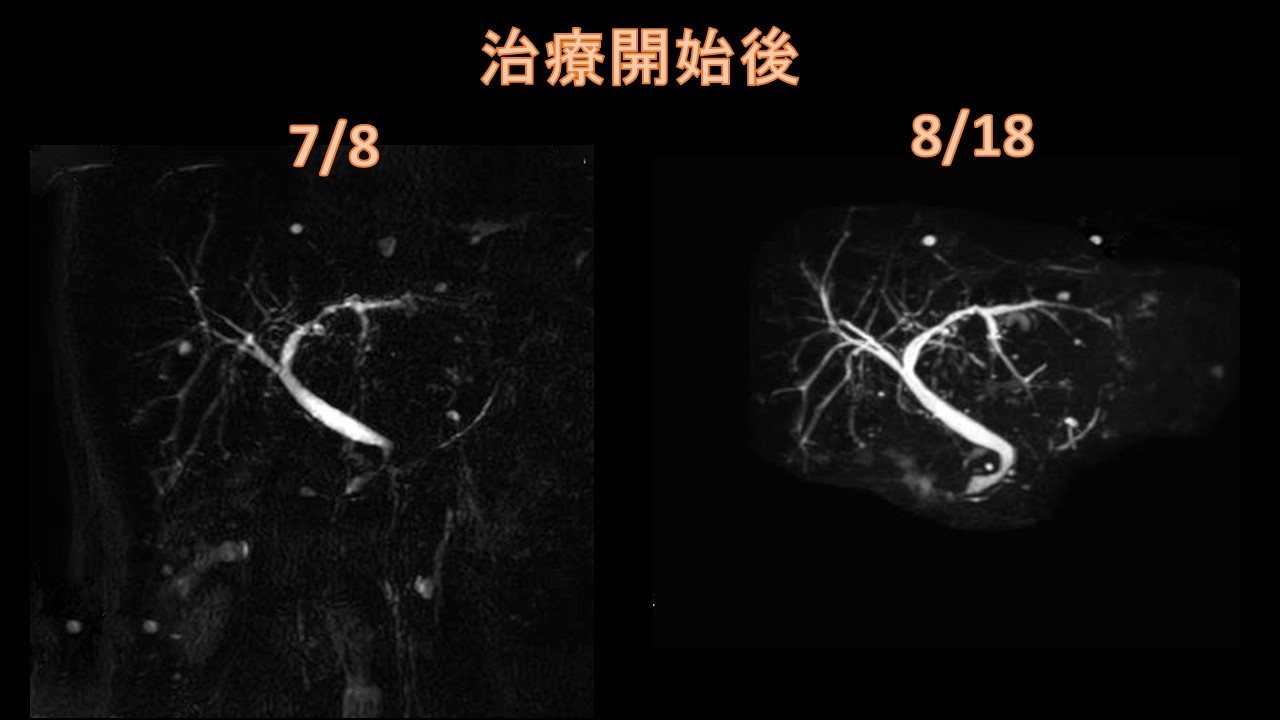
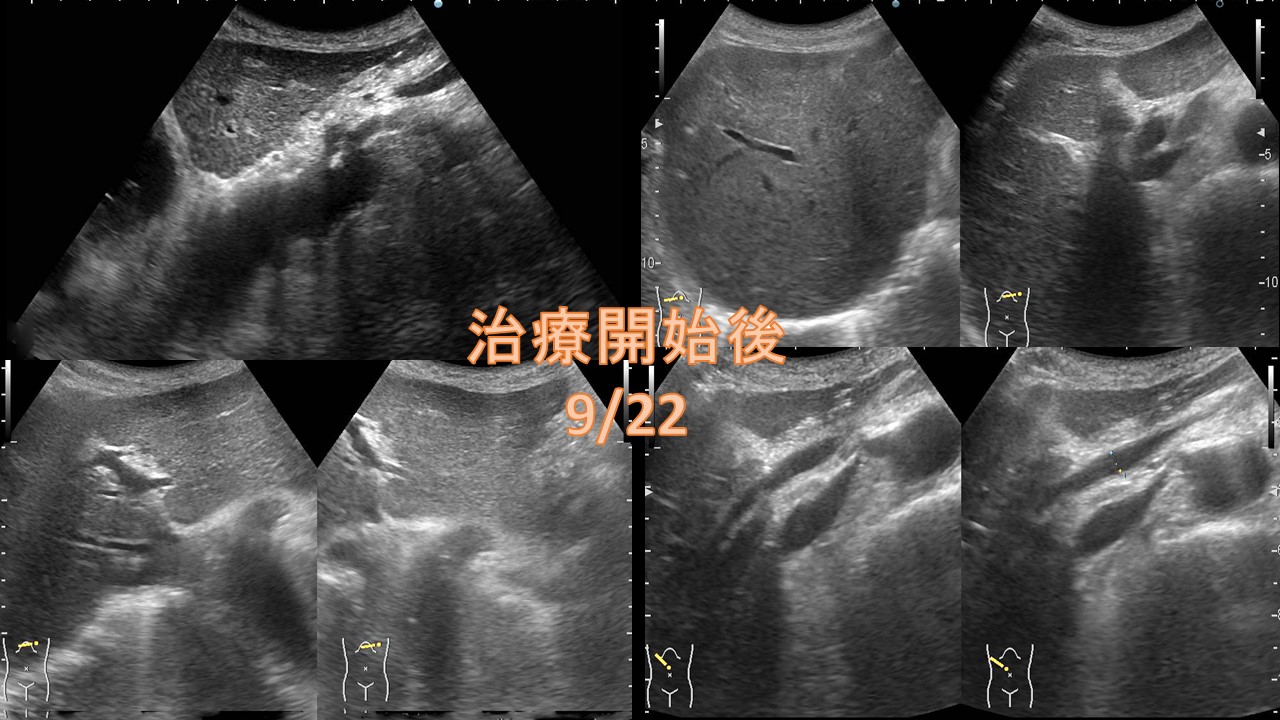
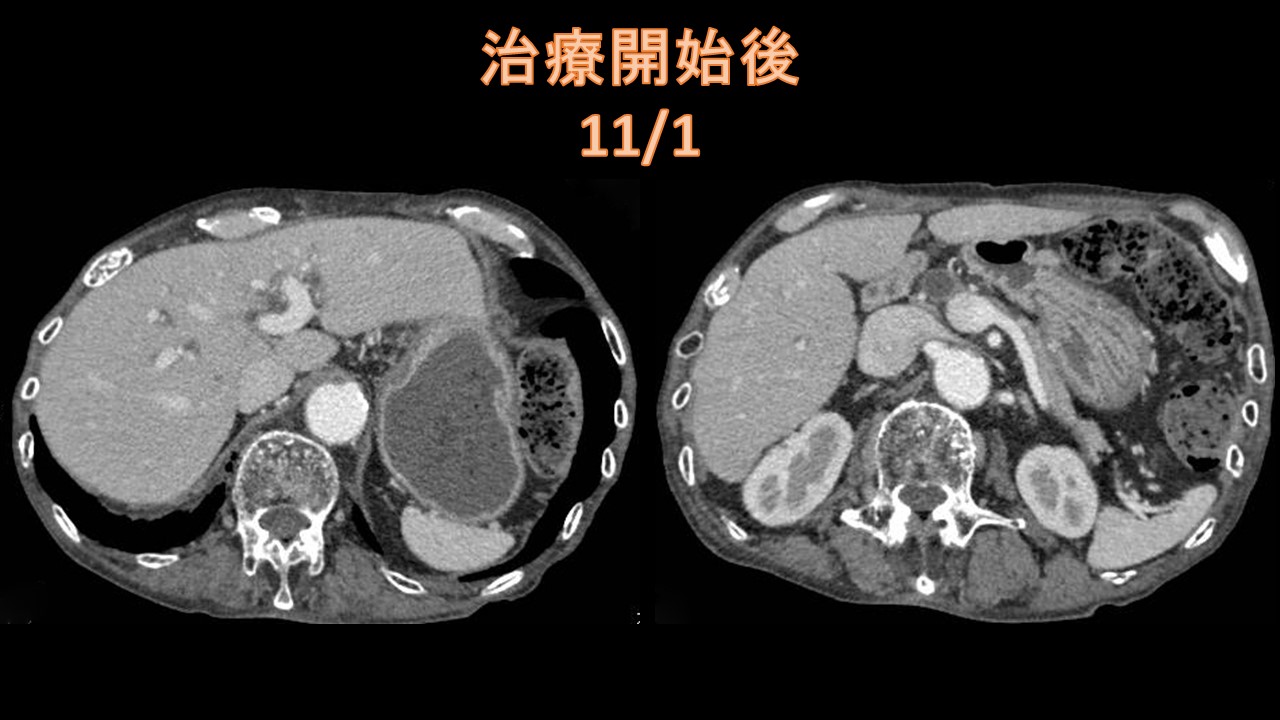
2).甲状腺腫瘍について:〔頸部エコー(超音波)、CT、MRI等〕 視診や触診(見た目や触って)診断されるものは、大きいものや表面の腫瘍ですが、最近では超音波検査の解像度が増しており、ほとんどのしこりが発見されます。また、良性か悪性か性質までかなりの鑑別をすることができます。非常に簡便な方法ですが、極めて有効ですので、定期的に受けることが早期発見につながります。また、穿刺吸引細胞診検査といって超音波ガイド下に細い針で細胞を採取することによって良性、悪性の診断につながります。
4.治療について
1. 甲状腺機能亢進症(バセドウ病)
◎薬物: 抗甲状腺薬のチアマゾール(メルカゾール)、プロピルチオウラシル(チウラジール)、妊娠15週までを除いてはメルカゾールが第1選択薬です。副作用として、無顆粒症、肝機能障害などの重症副作用に注意する。 ◎131I内用療法:抗甲状腺薬が副作用で使用できない場合、寛解を望めない場合◎手術療法: 131I内用療法とほぼ同様、さらに甲状腺悪性腫瘍が疑われる場合、TRAbが高値で早期妊娠を希望する場合、眼球突出や複視等甲状腺眼症を有する患者が対象となる。但し、131I療法同様に一生涯甲状腺ホルモン薬を服用する必要あり。 ☆甲状腺クリーゼ 重症型:甲状腺ホルモンに対しての体の反応性が過敏となった状態。約60%は死亡する。 メルカゾール、ヨウ化カリウム丸、インデラル注、水溶性ハイドロコートン等副腎皮質ホルモン、喫煙が悪化因子のため禁煙とする。 ☆妊娠中、出産後の管理 メルカゾールは、循奇形性(胎児奇形)の影響があるため、15週までは服用しない。チウラジールに変更する。妊娠中は症状が軽くなることがある。軽症の場合は無機ヨウ素でコントロール可能。妊娠中はTSHを2.5以下にコントロールする。
2. 甲状腺機能低下症(最も多い疾患は橋本病)
◎薬物:原発性甲状腺機能低下症は、ほとんどが「橋本病」で若年~中年はチラージンS(肝臓で代謝されてFT4からFT3になる)を内服して甲状腺ホルモンを補充する。 ☆中枢性甲状腺機能低下症 副腎不全を伴う場合はユートリムなどの副腎皮質ホルモンとチラージンSを併用する。 ☆続発性甲状腺機能低下症 バセドウ病、甲状腺腫瘍に対する甲状腺摘出後、出産後の無痛性甲状腺炎、ヨード過剰、自己免疫性下垂体炎に対しては、ホルモン補充療法として合成T4「チラージンS」を投与する。一般に甲状腺全摘の場合は2μg/㎏/日が必要である。 ☆潜在性甲状腺機能低下症 TSHが10μg/ml以上の時がコレステロールの上昇が診られる時は、チラージンSを投与する。3~6ヵ月間治療をして将来的に一生治療するかチロナミン等の投与で判定することもある。
3. 甲状腺が張れて甲状腺機能が亢進する場合と低下する場合がある。(亜急性甲状腺炎、無痛性甲状腺炎など)
◎ 薬物:サリチル酸などの鎮痛解熱剤、ステロイド。 ☆無痛性甲状腺炎 3ヵ月以内に自然改善する例が多い。動悸などの甲状腺中毒症状が強い時はβ遮断薬を投与する。抗甲状腺剤(メルカゾールなど)は用いない。回復期には一過性甲状腺機能低下症になることも多い。☆亜急性甲状腺炎 軽症例には発熱と疼痛に対してサリチル酸などの解熱鎮痛剤、中等症以上でステロイド薬を投与する。
4. 甲状腺腫瘍
甲状腺にできる結節は90%が良性、10%が悪性であり悪性のもののうち、ほとんどが乳頭癌で濾胞癌、髄様癌、未分化癌、リンパ腫は稀である。 ◎良性結節 頸部違和感などの症状が無ければ、経過観察のみでよいが、40㎜以上に大きくなったものは細胞診が良性でも濾胞癌を念頭におき、手術を考える。甲状腺ホルモン治療(TSH抑制)の効果はない。 ◎悪性結節(表1) 基本的には手術療法を行うが、放射性ヨウ素、放射線外照射、抗癌剤を使用することがある。
1.乳頭癌(表2) 外科治療は進行度に応じて甲状腺切除とリンパ節郭清の範囲を決定する。再発リスクの高い例では甲状腺全摘出後に放射性ヨウ素内用療法、TSH抑制療法を行う。
2.濾胞癌 血行転移が明らかであれば甲状腺全摘を行う。診断が確定できていなければ患側葉切除を行い、病理組織診断で広汎浸潤型と判明すれば、追加で対側葉を切除する(補完甲状腺全摘)。全摘後には放射性ヨウ素内用療法、TSH抑制療法を行う。
3.髄様癌 血中カルシトニンとCEAが高値を示す。家族性と散発性とがあり、前者では甲状腺全摘とリンパ節郭清、後者では乳頭癌に準じた手術を行う。放射性ヨウ素内用療法やTSH抑制療法の適応はない。家族性で褐色細胞腫を合併する場合には(多発性内分泌腫瘍症2型)、その治療を優先する。
4.未分化癌 腫瘍の急速な増大を特徴とし、気道狭窄を呈することもまれではない。可能なら手術を行うが、放射線外照射や化学療法を併用しても予後は極めて不良である。
5.悪性リンパ腫 腫瘍は急速に増大する。針生検あるいは切開生検によって迅速に診断を確定し、化学療法や放射線外照射を行う。